2012.6.8 人口問題協議会・明石研究会シリーズ8 「産みたい人が産める社会とは: 産婦人科医の提言」 前編
2012.7.3
- 実施レポート
- 明石研究会

■ テーマ:産みたい人が産める社会とは:産婦人科医の提言
■ 講 師:早乙女 智子(神奈川県医師会神奈川県立汐見台病院・産科副科長)
■ 座 長:阿藤 誠(早稲田大学人間科学学術院特任教授・人口問題協議会代表幹事)
第8回となる2012年6月8日の明石研究会では、産婦人科臨床医として日本の女性の現状や苦悩を体感しながら、リプロダクティブ・ヘルス分野の第一線で活躍されている早乙女氏の知見をお聴きし、女性の健康や人口減少社会の実情について、議論を深めました。
以下は、抄録です。
はじめに - 問題提起
私は、医師になる時、女性の健康にはやはり妊娠・出産が「カギ」になると思い、産婦人科を選んだ。ニーチェが言う「女の一切の謎を解く答えは、すなわち妊娠である」のとおりと思う。中国の古典にある「国を癒す上医」を目指している。
今日は、現場の医師として、「現代日本の産みにくさ」についてお伝えできればと思う。
まずはミクロの人口問題と、それが及ぼすマクロの人口問題への影響について述べる。現役産婦人科医師で唯一人の日本人口学会の会員としての視点でマクロの人口問題と、医師としてミクロの人口問題である個人、パートナー、家族が妊娠・出産などとどう絡んでくるかを考えている。
- 避妊・家族計画 → 人工妊娠中絶、出生率
- 性の多様性 → LGBT、特にGID(性同一性障害)の人の家族関係や生殖医療との関係
- 出生前診断 → リスク回避か、優生思想ととらえるかで違ってくるが、有無を言わさず診断せざるを得ない時代になっている。あえて高齢で妊娠しながら、「大丈夫か」と聞く妊婦も多い。
- 生殖補助医療 → 妊娠リスクの増加に拍車をかけている。不妊治療と周産期医療の齟齬は産婦人科の内部分裂だと思う。生殖補助医療による出産リスクの増加は、出産に立ち会う産科医不足に拍車をかけている可能性がある。
- 出産の医学的・社会的解釈 → 女性にとって楽しい出産かどうかというと、現場の産婦人科医療のなかでの出産は「女性中心」になっておらず、「医療中心」である。
- 産み場所の集約化 → 出生数も減っていて、産婦人科の医師数が増えないなかで、出産の効率化が図られ、また安全性を高める意味では複数の医師が立ち会うことが推奨されている。
性の諸問題と社会保障については、次のようなさまざまな問題が挙げられる。その中で、多くが本人の自費負担というのは不合理ではないか。
- 避妊・家族計画(自費)ピル・コンドーム・IUD・性教育論争
- 人工妊娠中絶(自費)は減少しているが、産み終えた中高年の世代はまだ多く、激減とは言えない 緊急避妊は認可されたが自費で高額である。
- 妊婦検診(自費・公費負担) ― 公費負担は未受診、飛び込み分娩の抑止効果があった。
- 出産(自費・出産育児一時金) ― 多産・妊娠先行型結婚の破綻・母子家庭・生活保護
- 不妊(症)(自費・一部保険) ― 不妊の増加・高額な治療
- 未熟児 ― 未熟児医療
- 障がい児 ― 障がい支援・無過失補償制度
- 性分化疾患(保険) ― 性同一性障害(自費)の応需施設が少ない
- 性的マイノリティー ― 医療ベースに乗っていない
- 性産業従事者の健康(自費で検査)
リプロダクティブ・ヘルス/ライツ(Reproductive Health and Rights)
国際人口開発会議(ICPD、1994年)の行動計画第2章には、次のように明言されている。
原則 1 :あらゆる人は生まれながらに自由であり、同等の尊厳と諸権利を有する。
原則 4 :女性と女児の人権は、普遍的人権の、奪うことのできない不可欠かつ不可分な部分である。
原則4が再掲されているのは、女性と女児の権利は保持しにくい状態であるということである。
世界性の健康学会のミレニアム宣言(2000年)は、次のように謳っている。
- ジェンダー公平性の推進
- 性に関連するあらゆる暴力に対する非難・戦い・克服
- 総合的な性教育や情報を誰もが享受できるように提供すること
- リプロダクティブ・ヘルスが性の健康の中心であることを保証すること
- HIV/AIDSや性感染症の蔓延を止めたり予防すること
- 性に関する疾患や状態を定義付け、説明し、治療すること
- 性の喜びはよく生きることの要素であるという認識を達成すること
- すべての人が性の権利を認識し、推進し、保証され、守られること
性の権利は、周知のとおり、
1)基本的人権のひとつ、2)性的な権利と性的な健康の権利、3)妊娠・出産(出生)に関わる権利、である。
 性指向(Lesbian/Gay/Bisexual/Transgender)、年齢によらない性の権利・何が性的か・性の健康などについては、いろいろな場で議論されるべきところだが、医療の場でも一般社会においても議論や共通の問題意識が不足しているため性教育が進まない。結果的に、産みたいと思うかどうかから始まり、産みたい人が産めるようにというメッセージすら、学校教育のなかで、また親から子へ伝わっているのか疑問である。多様性、生殖の基本が曖昧であり、子どもたちがストレートに感じ取るのがしにくくなっている。
性指向(Lesbian/Gay/Bisexual/Transgender)、年齢によらない性の権利・何が性的か・性の健康などについては、いろいろな場で議論されるべきところだが、医療の場でも一般社会においても議論や共通の問題意識が不足しているため性教育が進まない。結果的に、産みたいと思うかどうかから始まり、産みたい人が産めるようにというメッセージすら、学校教育のなかで、また親から子へ伝わっているのか疑問である。多様性、生殖の基本が曖昧であり、子どもたちがストレートに感じ取るのがしにくくなっている。
無意識の性差別・区別があるが、性の平等・公平とは何だろう。次のようにさまざまな場面があるが、垣根をとっていくのがよいのだろう。そうは言っても、男性は出産ができないので、地軸の傾きのように「公平でないことが公平なのだ」と考えることもできる。
1)既婚・未婚・離別に対する反応、2)男性・女性が子どもの用事で休むとき、3)講演会場の議論、4)飲み会の会費、5)電車の女性専用車両、6)理系・文系、7)強い・優しいなどの特性、8)色の好み、9)嫌われたくない、と相手に従うことなど。
ここで、出産は文化か医療かを考えてみたい。
- 重要なライフイベントとしての出産を「安全で」「快適に」過ごすことが大事なこと。
- ここで、「安全で」「快適に」についてどちらを優先させるか議論すると平行線になってしまう。設備の整った病院は安全と考えられているが、医療介入が前提になっており、不必要な処置が行われている可能性があること、また助産院の機能がないことなど、「安全で快適」な出産は産む女性の目線で議論される必要がある。
- 少子化問題の一因としての「楽しくない出産」からの脱却
- 私は、会陰(えいん)切開が一般化したのが原因と考える。分娩台に固定され、「陰部を切られて産むものだ」というイメージが刷り込まれているので、自然に即した安全で快適という発想が必要ではないかと思う。
- 医療従事者のジェンダー再考(特に女性医師)、助産師の自立と責任についても議論が必要と思う。
出産における医療の社会的責任がどこにあるのか、もっと議論すべきだと思っている。20世紀の出産は、家族の立会い制限など、命が生まれる場が分断されたと言える。医療なのか、ライフイベントなのか、という点では両方を大事に考えるべきだと思っている。
妊娠・出産・性をめぐる日本の現状
平均初婚年齢は上昇し続け、男性は30 歳を超え女性は28.8歳、生涯未婚率(50歳までに結婚しない人)は1990年までの男性5%が急激に上がり2010年に20%、女性も10%程となっている。少子化の二つ目の原因は男性の未婚率の高さではないか。
年齢階層別出生数では圧倒的に20代の出産が減り、20代で減った分が30代で増えるかというとこれは生物的に無理である。10代では95%が妊娠すると言われるが、総合的には不妊率は15%くらい、生物学的に年齢が上がれば上がるほど妊娠しにくくなり、不妊率は上がる。
不妊治療に来る30代の人に性交回数を聞いたら、「排卵日にはしている」という答えが返ってくる。排卵がずれることもあるので、週に1回くらいのほか排卵日に性交をしないとなかなか若い人のようには妊娠しない。30代後半から40代になるとタイムリミットがあるので、体外受精に走る傾向がある。かつてに比べ体外受精の安全性も増し、成功率は高くなった。
性交をしている者のうち、10代からの開始が8割を占めている。全体からみれば実数は少ないが、14歳以下の出産数は1995年以降、全国で年間30件を下ったことがない。中絶と出生の実数のほか、妊娠はしなくても性交はしているので、対策を取らなければいけない15~19歳の出産数はここ何十年も年間1万5000件くらいで推移しているが、そのうち未婚妊娠が増加したことが問題である。
45~49歳の出産実数は約200件から急に増えて、1995年には400件になり、2010年には800件に届こうとしている。日本では制限されている事情もあり、海外での卵子提供に頼っているケースが見られる。高齢初産の風潮が高くなった理由は、次のことがあるのではないか。
1)仕事等の優先で先延ばしによる高齢「初産」、2)経済的に不安定で結婚が遅れた、3)子宮内膜症、性感染症などの疾患による不妊の増加、4)生殖医療の発達で高齢妊娠が可能に。
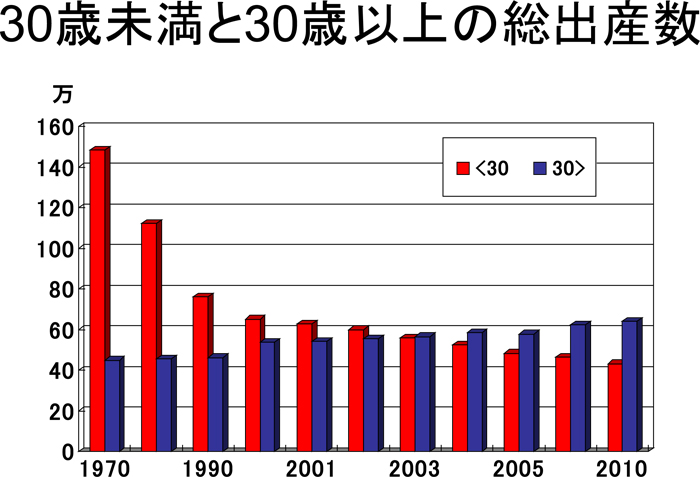
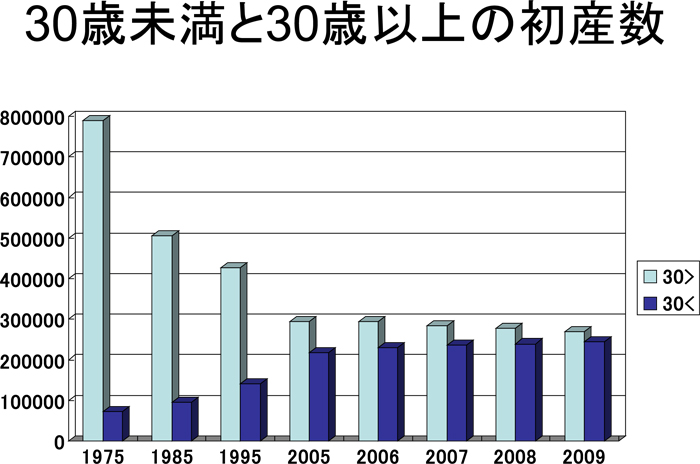
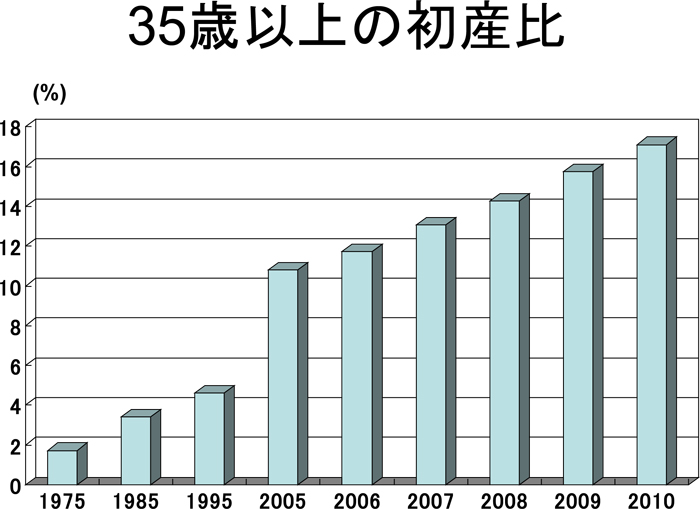
最近、平均出産年齢が30歳を超えた。30歳未満と30歳以上の総出産数を比べると1970年には多くが30代で産み終えていたが、2003年からは30歳以上が多くなった。初産については、30歳以上が25万件と、半数が30歳以上で産んでいる。初産の17%(7人に1人)が35歳以上となった。
1980年ころは、40代前半の出産が最も少ない時期で、1万件未満、その後は年々増えて2010年に3万4600件になった。ただ1925年には11万9000件と昔は多く、また当時は妊産婦死亡も多かった。
妊娠先行型結婚率は、10代の80%、20代前半の60%となっているが、この世代は離婚率も高く、それに連動して若者の一人親家庭の増加、貧困率の増加も起こる。性関係の相手は経験のある高校生の約半数ですでに複数という統計があり、相手の数が増えればリスクも上がるのにコンドームが使用できていないなど、若者をめぐる問題は多い。例えば10代で出産の場合、高校や大学生には産休・育休がない。それぞれの世代に合わせて、安心して産休・育休がとれ、子育て支援がある社会環境を整えることが重要である。
- 予定日を過ぎると赤ちゃんが大きくなりすぎる
- 会陰切開しないと会陰が裂けて大変
- 陣痛が近づくと胎動がなくなる
- 高齢出産は難産である
- 立ち会い出産のあと、男性はED(勃起障害)になる
- 初産は予定日より遅れやすい
- 子どもは血みどろで出てくる
- 浣腸をしないと便にまみれて出てくる
- 小さい胸はおっぱいが出ない
- 妊娠中は安静に
- 女性の体は妊娠するようにできている
健康な女性は妊娠する ― 多産、人工妊娠中絶
疾患のある女性も妊娠する ― 糖尿病、甲状腺疾患
健康体でも妊娠しにくいこともある ― 排卵障害など - 妊娠・出産することで健康を損なうこと
妊娠中毒症、分娩による骨盤底損傷など
便秘・痔、皮膚のトラブル、脱毛、喘息の悪化など - 妊娠・出産した方が健康上メリットがある場合
子宮筋腫、子宮内膜症、乳癌予防など
関連事項
■ 妊娠・出産の時期
昔の人は「33歳は女の厄年」を知っていた。日本では行われていないが、体外受精の場合、海外では若い健康な女性に卵子を提供してもらい、妊娠する。健康と思われる卵子提供者でも、33歳くらいからは卵子の質が下がる。また35歳で産みたかったら34歳で妊娠する必要があり、それには33歳でパートナーがいたほうがよいことになる。38~40歳になってから出産を考えるのでは妊娠しない女性も増える。
40歳以上の出産は、流産・染色体異常、妊娠中毒症(妊娠高血圧症候群)などハイリスクの可能性が高くなり、特に管理が大変だったり、妊娠継続が困難な例もある。妊産婦死亡、妊娠満22週以後の死産も増える。
■ 体外受精
成功するのは簡単なことではなく、1回に40~50万円の費用をかけて30代で30%くらい、40代では3回ほど繰り返して成功するのは10%という状況である。
体外受精児は、2002年に1万5000人、2009年には2万5000人を超えて増加中である。
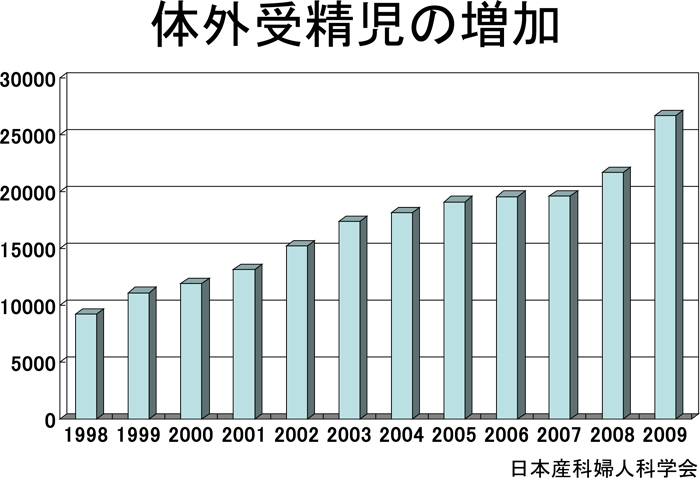
何人に1人が体外受精児かを見ると、1998年に120人に1人だったのが、2009年には40人に1人で、今後さらに増えるだろう。
■ 誕生学Birthingの試み
これは学問ではないが、日本誕生学協会が「誕生学=それぞれの年齢を対象に行う妊娠出産の仕組みと命の大切さに関する知識の教授」と定義している。全員が「誕生している」のだから、「誕生」という普遍的経験からの視点による人間的な命の誕生に関する知識の普及を目指す(日本誕生学協会 http://www.tanjo.org)。
■ 性器切除と会陰切開
- 1)Female Genital Mutilation(FGM:女性の性器切除)
- これはアフリカの国や地域で慣習的に行われているもので、感染、排尿障害など合併症や後遺症 を引き起こす。
- 2) Episiotomy(会陰切開)
- 多くの国で行われている医療処置で、戦後、分娩台での出産と切り離せない処置となっている。日本では施設により初産婦の90%程度に行われており、出産に対する負のイメージを形成している。
第三者が慣習的に女性の性器に加える処置という意味で、暴論かもしれないが性器切除と会陰切開は同じ意味合いをもつのではないかと考える。私が立ち会うお産で会陰切開が必要なのは、1%くらいにすぎない。技術的な問題とお産にどう向き合うかによって変わってくる。女性の尊厳を再考すべきである。
- 出産育児一時金 42万円(健康保険組合)
- 不妊治療:自治体の補助あり
人工授精 約1万円/月
体外受精 30~50万円/月 - 中絶費用:10~20万円(自費)
- 避妊費用:(自費)
コンドーム 12個で1000~3000円
ピル2500~3000円/月
IUD(子宮内避妊具)挿入 3~5万円(2年ごと) 抜去5000~2万円
IUS(子宮内避妊システム)挿入 8~10万円(5年ごと) 抜去 同上
不妊手術 男性10万円、女性20万円程度
保険診療と自費診療の混合となっている
健康を守るのに必要な予防医療は自費
■ 出産について最近の傾向
体外受精児が増えていて、「子どもは作ってもらうもの」と思っている女性が、「作ってもらったのだから産ませて」と帝王切開や無痛分娩を希望する。だから「楽しく産みましょう」というメッセージがどこまで有効なのかわからない。しかし自立、エンパワーメントとしての出産の主体性をアイデンティティーの側面から援助していきたいと思っている。
人工妊娠中絶が一番減っているのは10代、理由は性教育の成功の側面もあるかもしれないが、日本では認可されていない中絶ピルを海外から入手して飲む人がいるかもしれない、また若者のセックスレスも増えているという説もある。中絶、コンドームの出荷数、性感染症が減っているので、2次元のバーチャルの世界で遊ぶ人が増えて、性行動自体が減っていると推測される。
年齢階級別の人工妊娠中絶の実施率が、右肩下がりにならずに左右対称なのは、大人の避妊ができていないことを示している。
■ 避妊法について
日本では、「避妊は自費」であるが、自費薬でも治療ができ、保険薬でも避妊ができることになり、保険薬と自費薬の整合性がとれていない。
15~49歳の女性人口 3170万人(2002年)
ピル使用者数 30万人(300人)
コンドーム使用者数 1438万人(43.7万人)
<カッコ内は、各方法による妊娠の数>
ピル服用者が1000万人になれば望まない妊娠は年間29万人減る。しかし、「ピルは薬だから」というコンドーム神話に頼る傾向はあまり変わっていない。
■ 緊急避妊法 (EC:Emergency Contraception)
妊娠したかもしれないとき、3日以内に服用して妊娠(排卵・受精・着床)を防ぐ。
ノルレボ(緊急避妊ピル)が2011年5月に国内で認可された。2錠服用、約1万5000円で、吐き気などの副作用が軽い。
■ 中絶ピル (RU486)
妊娠初期(7週まで)の妊娠を流産させる。数年前にすでに40カ国くらいで認可されているが、日本では認可されていない。

